Im 19. Jahrhundert als Antwort auf die wachsende soziale Not der Menschen entstanden, setzen sich die Wohlfahrtsverbände für die Verbesserung der Gesundheit von sozial benachteiligten Menschen ein. Interview zum Weltgesundheitstag 2021 mit vier Vertreterinnen und Vertreter der Spitzenverbände der Freien Wohlfahrtspflege im Interview.
Der Weltgesundheitstag legt in diesem Jahr den Fokus auf gesundheitliche Chancengleichheit. Welches sind aus Ihrer Sicht die wichtigsten Strategien bzw. Maßnahmen, um vulnerable Zielgruppen erfolgreich zu erreichen?
Brigitte Döcker, Vorstandsmitglied des AWO Bundesverbandes: Präventionsstrategien und -maßnahmen sollten als langfristig angelegte Vorhaben verstanden werden, die an individuellen Verhaltensweisen und gleichzeitig unbedingt auch an gesellschaftlichen Strukturen ansetzen. Ziel sollte die Gestaltung gesundheitsfördernder Lebens- und Wohnbedingungen sein. Um dies zu erreichen, müssen alle relevanten Akteurinnen und Akteure – die Sozialversicherungsträger, der Bund, die Länder und Kommunen – aber auch die Bürgerinnen und Bürger miteinbezogen werden.
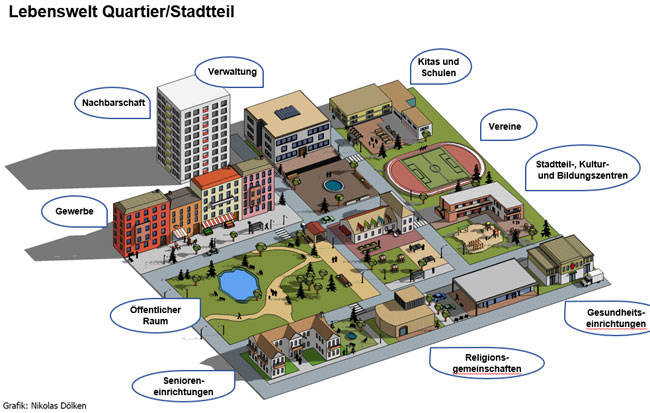
Da gesundheitsfördernde Konzepte bei den Lebenswelten ansetzen müssen, um speziell benachteiligte Menschen zu erreichen, ist es aus Sicht der Arbeiterwohlfahrt (AWO) wirksam und zielführend, den Ansatz der Quartiersentwicklung, als Baustein sozialräumlicher Arbeit, mit dem Thema Prävention zu verknüpfen. Als Verband der Freien Wohlfahrtspflege ist die AWO mit ihren Einrichtungen und Diensten vor Ort tief in den Lebenswelten der Menschen verankert und setzt mit dem Ansatz der Quartiersentwicklung unmittelbar im Wohnumfeld an. So gelangt Unterstützung dorthin, wo sie benötigt wird.
Eva Maria Welskop-Deffaa, Vorständin Sozial- und Fachpolitik, Deutscher Caritasverband: Auffindbarkeit und Durchlässigkeit sind Eigenschaften, die ich hervorheben möchte, um erfolgreiche Maßnahmen der Prävention und Gesundheitsförderung für vulnerable Gruppen zu kennzeichnen. Gerade sie – Menschen in der Obdachlosigkeit, Menschen mit besonderen psychischen Belastungen, Menschen mit sehr geringen Bildungsvoraussetzungen – werden nicht erreicht, wenn der Nutzungsmöglichkeit des Angebots eine aufwändige Such- und Anmeldeprozedur vorausgeht.
Ein Erfolgsbeispiel sind für mich die Babylotsendienste. Sie sind in der Geburtsklinik „einfach da“, wenn das Baby zur Welt kommt und wenn sich die jungen Eltern in den Unterstützungsstrukturen zurechtfinden müssen. Ohne Einkommen und Belastungssituation detailliert erhoben zu haben, gehen sie auf die Mütter zu und öffnen ihnen die Tür in das System Früher Hilfen. Da-Seins-Vorsorge im allerbesten Wortsinn.
Maria Loheide, Vorständin Sozialpolitik, Diakonie Deutschland: Es sind sehr unterschiedliche Gruppen in unterschiedlichen Lebenslagen, die unter dem Begriff der vulnerablen Gruppen gefasst werden. Das macht allgemeine Aussagen schwer. Sie werden der Besonderheit der jeweiligen Gruppe nicht gerecht, insbesondere nicht den einzelnen Personen, die so zusammengefasst werden.
Aus diesem Sachverhalt kann man meines Erachtens schon drei Dinge ableiten:
Erstens ist es wichtig, gemeinsam mit den betroffenen Menschen zu arbeiten und nicht über sie zu bestimmen. Am Beispiel der gesundheitlichen Versorgung von sehr alten Menschen, die oftmals mehrere chronische Krankheiten haben, vielleicht in ihrer Selbständigkeit eingeschränkt oder auch sozial isoliert leben, kann man die Situation deutlich machen: Je nach Kontext, je nach Problemkonstellation und vor allen Dingen je nach den Wünschen der betroffenen Menschen stehen ganz unterschiedliche Bedürfnisse und Maßnahmen im Vordergrund. Oftmals ist es auch etwas anderes als eine medizinische Untersuchung. Es ist vielleicht die Teilnahme an einem Gesprächskreis, einem Gottesdienst oder der Besuch der Stadtteilbücherei. Begegnung und Teilhabe sind gerade bei eingeschränkter Selbstständigkeit wichtig und zugleich ein Anliegen von Prävention.
Zweitens kommt dem öffentlichen Gesundheitsdienst (ÖGD) eine wichtige Rolle zu. Meines Erachtens sollte es die Aufgabe eines gut aufgestellten ÖGDs sein, auch die Bedarfe von Gruppen zu identifizieren, die am Rande des gesundheitlichen und sozialen Regelsystems stehen.
Drittens, um vulnerable Gruppe erfolgreich zu erreichen, brauchen wir Dienste, die die Lebenswirklichkeit der Menschen kennen und sie auch in ihren „Settings“ aufsuchen. Im Bereich der Arbeit mit suchtabhängigen Menschen kann das etwa die Straßensozialarbeit sein. Wenn wir bei der Gruppe hochaltriger Menschen bleiben, wäre der präventive Hausbesuch ein gutes Instrument, um in einem ersten Gespräch zu informieren, zu beraten und gemeinsam Leistungen zu erschließen.
Prof. Dr. Rolf Rosenbrock, Vorsitzender des Paritätischen Wohlfahrtsverbandes – Gesamtverband: Die Chancen für ein gesundes und langes Leben sind in Deutschland extrem ungleich verteilt. Die sozial bedingte Ungleichheit von Gesundheitschancen folgt dabei der sozialen Schichtung von Gesellschaft – Einkommen, Bildung, Stellung im Beruf. Versuche, das Gesundheitsverhalten durch Information, Erziehung, Kurse, Kampagnen und Aufklärung zu verändern, führen zu nur geringen und meist auch nicht nachhaltigen Erfolgen. Und auch Verbesserungen der medizinischen Versorgung können dieses Problem nur geringfügig vermindern.
Wir wissen, dass wir vor allem nicht-medizinische Interventionen und Strategien der Prävention und Gesundheitsförderung brauchen, die insbesondere bei sozial benachteiligten Menschen Erkrankungen verhüten oder zeitlich verschieben. Bei den Bemühungen um Schaffung von gesundheitlicher Chancengleichheit sind partizipative Lebenswelt-Interventionen, also der Setting-Ansatz, eine Schlüsselstrategie. Diese sind bislang der beste Zugang, um Verhältnisse und Verhaltensanreize zu verändern, Gesundheitsbelastungen zu senken und gleichermaßen Gesundheitsressourcen zu steigern.
Solche Interventionen entfalten erst dann ihre Wirksamkeit, wenn sie nicht nur auf die Veränderung der Lebensweise bzw. des Verhaltens abzielen, sondern auch materielle und sozial belastende ebenso wie stärkende Faktoren und Anreize der physischen und sozialen Umwelt einbeziehen. Kontextkenntnisse sowie aktive Mitwirkung von Zielgruppen sind dabei unerlässlich. Damit wird an den tatsächlichen Bedürfnissen der Zielgruppe angesetzt und direkte Partizipation bei der Gestaltung der eigenen Lebensbedingungen ermöglicht. Die Wohlfahrtsverbände als Träger von Lebenswelten für sozial benachteiligte Menschen sind ein unverzichtbarer Akteur, der dazu beitragen kann, diese Zielgruppen zu erreichen.
Für wie relevant erachten Sie Ansätze der Prävention und Gesundheitsförderung, um gesundheitlichen Ungleichheiten frühzeitig und effizient entgegenzuwirken?
Brigitte Döcker, Vorstandsmitglied des AWO Bundesverbandes: Der Gesundheitszustand wird neben dem Gesundheitsverhalten, sprich unserer individuellen Lebensweise, auch maßgeblich über die Lebensverhältnisse beeinflusst. In zahlreichen Studien konnten gravierende Auswirkungen von erschwerten Lebenslagen auf den Gesundheitszustand nachgewiesen werden: Menschen in schwieriger sozialer Lage sterben früher und verbringen wesentlich weniger Jahre bei guter Gesundheit als jene mit höherem sozioökonomischem Status. Deshalb sollten insbesondere sozial benachteiligte Menschen frühzeitig in den Fokus von Gesundheitsförderung und Prävention treten.
In anwaltschaftlicher Funktion für sozial benachteiligte Menschen setzt sich die AWO mit Nachdruck für gleiche Gesundheitschancen ein. Alle Menschen müssen die gleichen Chancen auf eine gute gesundheitliche Versorgung haben – unabhängig von Herkunft, Alter, Behinderung oder Geldbeutel.
Eine gerechte Gesundheitsversorgung ist ein wesentlicher Baustein für ein starkes Miteinander der Menschen innerhalb der Gesellschaft. Um gesundheitlichen Ungleichheiten frühzeitig entgegen zu wirken, müssen lokale Strategien der Gesundheitsförderung und Prävention partizipativ mit den Menschen entwickelt und umgesetzt werden. Es geht vor allem darum, die Voraussetzungen für Beteiligung zu schaffen, damit Menschen ermächtigt werden, ihre gesundheitsbezogenen Belange wahrzunehmen und mitzugestalten.
Eva Maria Welskop-Deffaa, Vorständin Sozial- und Fachpolitik, Deutscher Caritasverband: Soziale Ungleichheit und gesundheitliche Risiken sind vielfältig miteinander verbunden und verstärken sich gegenseitig. Das hat zuletzt die Corona-Pandemie überdeutlich sichtbar gemacht. Daher müssen Maßnahmen zur Bekämpfung von Armut und Maßnahmen präventiver Gesundheitsförderung als zusammengehörige Bausteine einer ganzheitlichen Teilhabechancenpolitik verstanden werden – Stichwort „gesundheitsfördernde Gesamtpolitik“, „Health in All Policies“.
Konkret heißt das aus der Perspektive der Wohlfahrtsverbände: Vor Maßnahmen der Verhaltensprävention, die beim einzelnen Menschen ansetzen, müssen dringend die Verhältnisse in den Blick genommen werden, in denen die Menschen leben. Um die gesundheitliche Chancengleichheit zu ermöglichen, ist die Sicherung gleichwertiger Lebensverhältnisse dringend notwendig – die Angebote der sozialen Daseinsvorsorge müssen ein dichtes Netz bilden, keinen Flickenteppich.
Maria Loheide, Vorständin Sozialpolitik, Diakonie Deutschland: Der Abbau von gesundheitlicher Ungleichheit ist ein wichtiges Ziel und ein wesentliches Kriterium für die Beurteilung von präventiven Maßnahmen. Präventive Maßnahmen, die in den diversen Handlungsfeldern zum Tragen kommen, können oftmals die soziale Ungleichheit nur etwas kompensieren. Aber auch dann lohnen sie sich.
Drei Aspekte müssen wir im Blick behalten, wenn wir das Ziel – gesundheitliche Ungleichheit abzubauen – verfolgen:
Erstens müssen die gesellschaftlichen Rahmenbedingungen berücksichtigt werden. Wie groß die Bedeutung von Arbeit, Einkommen, Wohn- und Lebensbedingungen sind, wurde in der Corona-Epidemie eklatant deutlich. Deswegen ist Präventionspolitik unbedingt in eine übergreifende Politik der Verbesserung von Lebenslagen einzubetten.
Zweitens und drittens folgt aus dieser Erkenntnis: Einerseits müssen Prävention und Gesundheitsförderung die Mündigkeit der Menschen stärken, auch dann, wenn Expertinnen und Experten das Ergebnis des mündigen Handelns nicht angemessen finden. Andererseits ist eine Überforderung der Menschen zu vermeiden, wie sie in Zeiten der Selbstoptimierung leicht geschieht. Dabei wird das soziale Geflecht, in dem wir eingebunden sind, oftmals ausgeblendet.
Eine lebenslagenbezogene Prävention erfolgt im besten Fall in der Tradition der Ottawa-Charta zur Gesundheitsförderung: Sie kann zum gemeinsamen Handeln aller Politikbereiche anregen und die Förderung von Gesundheit besser gestalten.
Prof. Dr. Rolf Rosenbrock, Vorsitzender des Paritätischen Wohlfahrtsverbandes – Gesamtverband: Im lebensweltbasierten Präventionsansatz liegen große Potenziale für die Verbesserung der gesundheitlichen Lage der Bevölkerung, die konsequente Umsetzung in der Praxis ist jedoch mit Schwierigkeiten verbunden. Dies liegt nicht nur daran, dass die konsequente Umsetzung des Setting Ansatzes mit viel Einsatz und Arbeit verbunden ist. Viel schwerer wiegt der Umstand, dass es bislang immer noch an der Verankerung eines systematischen Ansatzes zur Sicherung und Förderung von Gesundheit mangelt. Bevölkerungsbezogene Gesundhaltung und insbesondere die Verminderung sozial bedingter Ungleichheit von Gesundheitschancen muss als eigenständiges Politikziel nicht nur benannt, sondern auch multisektoral und nachhaltig umgesetzt werden.
Prävention und Gesundheitsförderung alleine können sozial bedingte Ungleichheit und die ungleichen Gesundheitschancen, die daraus resultieren, jedoch nicht heilen. Gesundheit betrifft alle gesellschaftlichen Bereiche und kann deshalb nur gesamtgesellschaftlich bewältigt werden. Wir wissen mittlerweile aus zahlreichen Studien, dass ökonomische Ungleichheit den sozialen Zusammenhalt schwächt und Gesellschaften auf vielen Ebenen schadet. Maßnahmen müssen also eine gerechtere Gesellschaft zum Ziel haben und deshalb auch die Verringerung der großen und wachsenden Ungleichheit von Einkommen, Bildungschancen, Arbeits- und Wohnqualität etc. einschließen.
Die Fragen stellte Ulrike Meyer-Funke, Bundesvereinigung Prävention und Gesundheitsförderung e.V.
Lesen Sie dazu auch:
Mehr zu Prävention und Gesundheitsförderung in den Lebenswelten erfahren Sie hier.
Möchten Sie über Neues und Wissenswertes zu Prävention und Gesundheitsförderung auf dem Laufenden gehalten werden? Hier können Sie unseren monatlich erscheinenden Newsletter bestellen.
Brigitte Döcker | Seit 2010 Vorstandsmitglied des AWO Bundesverbandes e.V. Die Diplom-Erziehungswissenschaftlerin ist vor allem für die Themen Gesundheit und Pflege, Migration und das Qualitätsmanagement zuständig. Das langjährige AWO-Mitglied Döcker war zuvor bei der Bundesarbeitsgemeinschaft der Freien Wohlfahrtspflege (BAGFW) sowie langjährig bei der AWO in Berlin tätig. Sie ist Mitglied im Präsidium des Deutschen Vereins sowie der Mitgliederversammlung und Vorsitzende der Sozialkommission I der BAGFW.
Die Arbeiterwohlfahrt wird bundesweit von über 312.000 Mitgliedern, 82.000 ehrenamtlich engagierten Helferinnen und Helfern sowie rund 237.000 hauptamtlichen Mitarbeiterinnen und Mitarbeitern getragen. Seit einem Jahrhundert kämpft sie für Gerechtigkeit und Solidarität, Vielfalt und Frauenrechte und macht sich stark für eine solidarische Gesellschaft, in der Menschen in Notlagen auf die Unterstützung der Gemeinschaft zählen können.
Eva M. Welskop-Deffaa | Seit 2017 Vorständin Sozial- und Fachpolitik des Deutschen Caritasverbandes e.V. Die Diplom-Volkswirtin war zuvor Leiterin der Abteilung Gleichstellung des Bundesministeriums für Familie, Senioren, Frauen und Jugend (bis 2012) und 2013-2017 Mitglied im ver.di-Bundesvorstand, dort zuständig für Sozialpolitik, Arbeitsschutz und Migration. Eva M. Welskop-Deffaa ist Mitglied im Präsidialausschuss des Deutschen Vereins, im Aufsichtsrat der Aktion Mensch und Vorsitzende des Beirats der Stiftung Digitale Chancen.
Der Deutsche Caritasverband e.V. ist der Dachverband der organisierten Caritas und der größte Wohlfahrtsverband in Deutschland. Knapp 700.000 Menschen arbeiten bundesweit beruflich in den rund 25.000 Einrichtungen und Diensten. Mehrere hunderttausend Ehrenamtliche unterstützen dabei. Die Caritas ist weltweit in mehr als 200 Ländern vertreten. Hier macht sie sich stark für Solidarität und soziale Gerechtigkeit: gegen Diskriminierung, Gewalt und Armut.
Maria Loheide | Seit 2012 Vorständin Sozialpolitik der Diakonie Deutschland e.V. und verantwortet die Arbeit der sozialpolitischen Zentren. Maria Loheide nimmt Funktionen in den Netzwerkorganisationen, in denen die Diakonie mitarbeitet, wahr. Sie hat den Vorsitz der Sozialkommission II der Bundesarbeitsgemeinschaft der Freien Wohlfahrtspflege inne und ist Vizepräsidentin des Deutschen Vereins für öffentliche und private Fürsorge.
Die Diakonie Deutschland e.V. ist die soziale Arbeit der evangelischen Kirchen. Bundesweit sind etwa 599.282 hauptamtliche Mitarbeitende in rund 31.600 ambulanten und stationären Diensten der Diakonie wie Pflegeheimen und Krankenhäusern, Beratungsstellen und Sozialstationen mit 1,18 Millionen Betten/Plätzen beschäftigt. Der evangelische Wohlfahrtsverband betreut und unterstützt jährlich mehr als zehn Million Menschen. Etwa 700.000 freiwillig Engagierte sind bundesweit in der Diakonie aktiv.
Prof. Dr. rer. pol. Rolf Rosenbrock | Seit 2012 ehrenamtlicher Vorsitzender des Deutschen Paritätischen Wohlfahrtsverbandes – Gesamtverband e.V. Seine Themen sind sozial bedingte Ungleichheiten von Gesundheitschancen, Präventionspolitik sowie Steuerung und Finanzierung der Krankenversorgung. Der Wirtschafts-, Sozial- und Gesundheitswissenschaftler betreibt seit den 70er Jahren Gesundheitsforschung und Politikberatung.
Der Deutsche Paritätische Wohlfahrtsverband – Gesamtverband e.V. ist Dachverband für über 10.000 rechtlich selbstständige Mitgliedsorganisationen, die in vielen Sozial- und Gesundheitsbereichen tätig sind. Mit seinen 15 Landesverbänden und mehr als 280 Kreisgeschäftsstellen unterstützt der Paritätische die Arbeit seiner Mitglieder.
Er repräsentiert und fördert seine Mitgliedsorganisationen in ihrer fachlichen Zielsetzung und ihren rechtlichen, gesellschaftlichen und wirtschaftlichen Belangen. Durch verbandseigene Institutionen trägt er bei zur Erhaltung, Zusammenarbeit und Neugründung von Organisationen und Einrichtungen der Sozialarbeit.